- Szerző Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Utoljára módosítva 2025-11-02 20:14.
Humán papillomavírus nőknél
A cikk tartalma:
- Okok és kockázati tényezők
- A betegség formái
- Humán papillomavírus tünetei nőknél
- Diagnosztika
- Az emberi papillomavírus által okozott betegségek kezelése nőknél
- Lehetséges szövődmények és következmények
- Előrejelzés
- Megelőzés
A nőknél a humán papillomavírus a papillomavírus család egy csoportja, amely 27 fajt és több mint 170 fajtát vagy törzset tartalmaz.
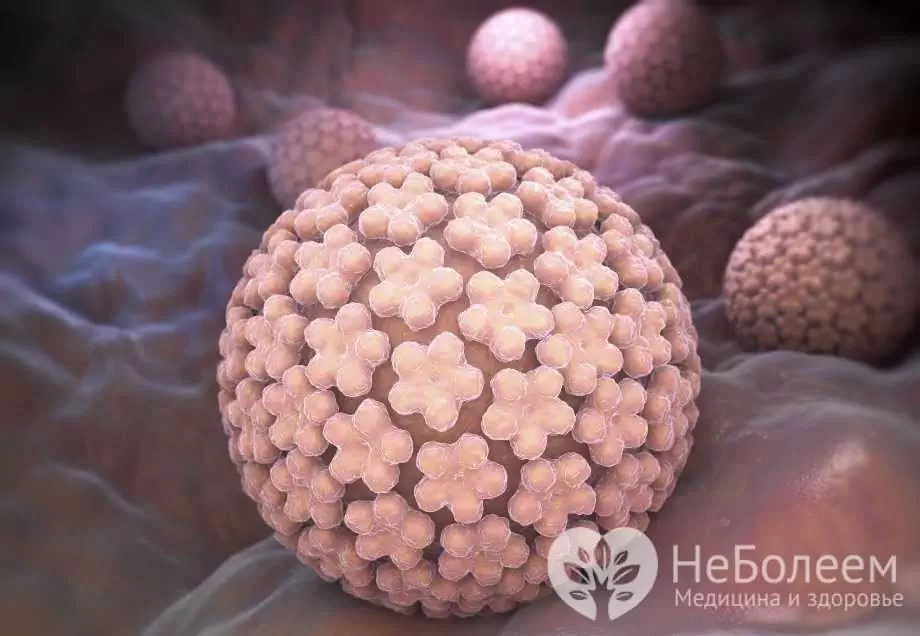
Humán papillómavírus
Az emberi papillomavírus nagyon fertőző és elterjedt. Különböző források szerint az összes reproduktív korú személy 60-90% -a fertőzött humán papillomavírussal. A legtöbb vírushordozási esetet a 18-30 éves korosztályban regisztrálják. A HPV képes kiváltani a jóindulatú és rosszindulatú daganatok kialakulását:
- Az 1-5, 7-10, 12, 14, 15, 17, 19-24, 26-29, 49, 57 típusú HPV felelős a szemölcsök megjelenéséért (a HPV 1, 2, 4 provokálja a talpi szemölcsöket, a HPV 10, 14, 15, 27, 28, 49 - lapos, HPV 7 - hentes szemölcsök, HPV 2, 4, 27, 29, 57 - vulgáris, HPV 3, 5, 8, 9 - filiform);
- A HPV 6, 11, 16, 18, 31, 33, 35, 42-44, 54 típusok genitális szemölcsöket vagy genitális vagy légzőszervi papillómákat okoznak;
- A HPV 16, 18, 30, 31, 33, 39, 40, 42, 43, 51, 52, 55, 57, 58, 59, 61, 62, 64, 67-70 típusok rák előtti patológiát okozhatnak, amelyek közül a a 16. és 18. törzs onkogén.
Az emberi papillomavírus fertőzött embertől egészséges emberré terjed, míg a vírus több típusával egyidejű vagy szekvenciális fertőzés lehetséges.
Okok és kockázati tényezők
A HPV főleg szexuális érintkezés útján jut be egy nő testébe (a szexuális érintkezés során a fertőzés valószínűsége eléri a 66% -ot), de a kontaktus és a háztartásban történő átvitel is lehetséges. Amikor a bőrre vagy a nyálkahártyára kerül, a vírus bejut a sejtbe, amelynek belsejében lehet citoplazmában (episzomális vagy jóindulatú forma), vagy behatolhat a sejtmagba, és génjeit beillesztheti genomjába (introszomális vagy rosszindulatú forma).
A nők humán papillomavírus-fertőzésének kockázati tényezői a következők:
- az urogenitális traktus fertőző betegségei;
- a szexuális tevékenység korai kezdete, gyakori partnerváltásokkal;
- nem védett szex;
- többszörös abortuszok;
- immunhiányos állapotok;
- terhesség időszaka;
- a személyi higiénia szabályainak be nem tartása;
- rossz szokások.
A munka során a HPV terjedésének lehetőségét még nem határozták meg teljesen. Vannak információk a fertőző kórokozók kimutatásáról a gyermekeknél, valamint a lányoknál a szexuális tevékenység előtt. Egyes jelentések szerint az újszülöttek orrgaratából származó aspirátumban az esetek mintegy 33% -ában megtalálható az emberi papillomavírus DNS-je.

A HPV szexuális úton történő megfertőződésének esélye 66%
A nők fertőzésének kockázata nő a hormonális rendellenességek, a gyakori stressz, a hipotermia és az orális fogamzásgátlók hosszan tartó használata esetén.
A betegség formái
Az emberi papillomavírus három csoportra oszlik:
- nem onkogén;
- alacsony onkogenitás;
- magas onkogenitás.
A HPV által okozott betegség klinikai képének jellemzőitől függően a vírusfertőzés következő formáit határozzák meg:
- látens vagy vírushordozó - a vírus sokáig nem jelentkezik, általában a diagnózis során más okból észlelik;
- szubklinikai - a vírus neoplazmák (condylomák és szemölcsök) kialakulását okozza, amelyek kis méretük miatt szabad szemmel nem láthatók;
- klinikai - a vírus aktívan szaporodik az emberi testben, ami szabad szemmel látható neoplazmák kialakulásához vezet.
Amikor egy vírus szemölcsök kialakulásával érinti a bőrt, ezek a következő formák: vulgáris (egyszerű, közönséges) szemölcsök, lapos (fiatalos), talpi, filiform (papillómák, akrokordok). A HPV a genitális szemölcsök (anogenitális papillómák) kialakulását is előidézi.
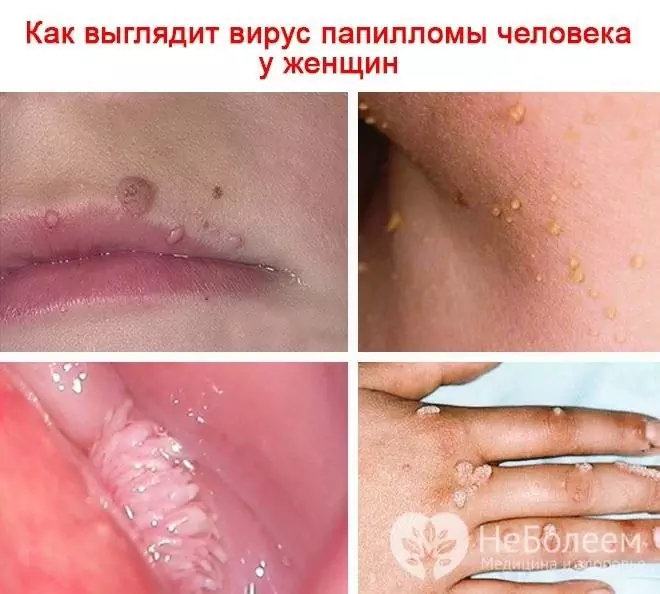
Ha egy nőben lévő emberi papillomavírus megfertőzi a bőrt, szemölcsök, condylomák, papillómák jelennek meg
A HPV által okozott másik betegség, a légúti visszatérő papillomatosis a következőképpen osztályozható:
- fiatalos - a betegség debütálása csecsemőkorban vagy 11-12 évesen;
- felnőtt - a betegség kezdete 30-40 vagy 60 év után.
Humán papillomavírus tünetei nőknél
A nők humán papillomavírusa az esetek 13-34% -ában szubklinikusan megy végbe, klinikailag kifejezett kóros folyamat a betegek 1-3% -ában regisztrálódik, a többiben a fertőzés látens lefolyású. A nemi szervek fertőző folyamata súlyosbodhat a vulvovaginitis, az endocervicitis, valamint a nemi úton terjedő betegségek (chlamydia, genitális herpesz, gonorrhoea, trichomoniasis, szifilisz) hátterében.
Az emberi urogenitális rendszerből származó nőknél az emberi papillomavírus leggyakoribb tünete a viszketés és égés a nemi szervek területén, a patológiás hüvelyváladék, a közösülés közbeni és / vagy utáni fájdalom, dysurikus jelenségek. A nők urogenitális traktusában a HPV elváltozások sajátos jele a vulva, a hüvely és a méhnyak condylomatosis. Anogenitális közösülést gyakorló személyeknél a papillómák gyakran a perineumban és a perianalis régióban helyezkednek el.
A viszketés és égés a nemi szervek területén az emberi papillomavírus gyakori tünete a nőknél
Attól függően, hogy milyen vírus okozza a kóros folyamat kialakulását a bőrön, a betegség klinikai megnyilvánulásai változhatnak. A bőr kóros elváltozásait általában a fertőzés után 1-6 hónappal észlelik. Az érintett területeken a bőr színe általában nem változik, egyes esetekben a papillómák fehér vagy barna színűek. A papillómák a bőr és a nyálkahártyák jóindulatú daganatai, és a környező szövetek felett kiemelkedő kötőszöveti növekedések. Mivel ereket tartalmaznak, vérzik, ha megsérülnek.
A vulgáris szemölcsök szilárd neoplazmának tűnnek, amelynek átmérője meghaladja az 1 mm-t és durva keratinizált felülete van, hajlamosak egymással összeolvadni, és károsítják a bőr jelentős területeit. A legtöbb esetben a neoplazmák a kéz bőrén lokalizálódnak, általában csoportokban helyezkednek el, de egyes esetekben egyetlen patológia hosszú ideig fennáll. Ha a betegnek krónikus betegségei vannak, valamint más immunhiányos állapotokban, a kóros folyamat hajlamos a terjedésre. Elszigetelt esetekben a vulgáris szemölcsök rosszindulatú degenerációja fordulhat elő.
A talpi szemölcsök kifejlődésével a láb bőrén fényes felületű és kiálló peremű pecsét jelenik meg. Bizonyos esetekben az egyik szemölcs körül más kisebb daganatok is megjelennek. A lábon lévő szemölcsök könnyen megsérülhetnek, ezután fájdalmasakká válnak, különösen járás közben. Ugyanezen okból másodlagos (bakteriális) fertőzés adódik hozzájuk gyakrabban, mint más, a HPV által okozott neoplazmákhoz.
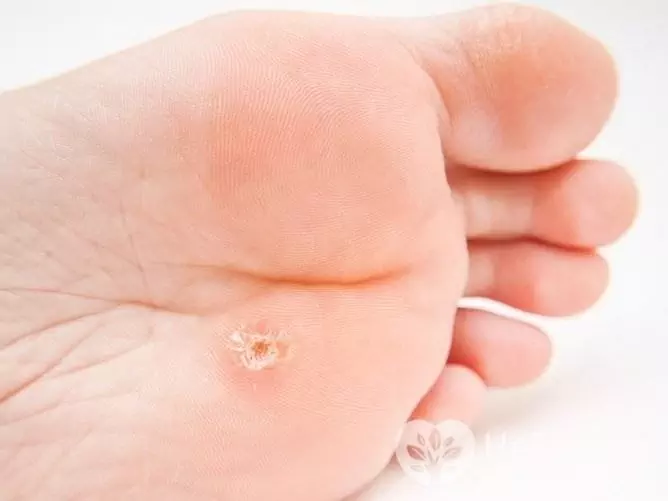
A talpi szemölcsöket a HPV okozza
A lapos szemölcsök sima, lapos, lekerekített daganatokként jelennek meg, amelyeknek rózsaszín vagy sárgás árnyalata lehet. Különbségük más szemölcsöktől a keratinizációs réteg hiányában a felszínen, valamint abban a tényben, hogy soha nem képződnek az ágyékban, a tenyér és a láb bőrén, és gyakorlatilag 40 év után sem fordulnak elő.
A filiform szemölcsöket vagy papillómákat az 50 év feletti betegek körülbelül felénél diagnosztizálják, akik bőr neoplazmák miatt fordultak orvoshoz, a 80 éves és annál idősebb korosztályban pedig 100% -ban. Általában a papillómák a szem körül, a nyakon, a hónaljban, a mell alatt és az ágyékban lokalizálódnak. Eleinte kicsi csomók, amelyek nem hajlamosak a keratinizációra és színükben nem különböznek a bőr többi részétől. A jövőben a csomók mérete megnő, vékony a lábuk. A papillómák könnyen megsérülhetnek, miközben gyulladnak és fájdalmasak. A legtöbb szemölcstől eltérően nem hajlamosak a spontán önfeloldásra.
A betegeknél a visszatérő légzőszervi papillomatosis kialakulásával a papillómák elszaporodnak a légzőszervek nyálkahártyáján az orrüregtől a tüdő perifériás részeig, leggyakrabban a gége nyálkahártyáját érintik. Ez a patológia rekedtségben, a kiáltás gyengeségében nyilvánul meg. Súlyos esetekben (általában egyidejű immunhiányos állapotban), légúti elzáródás.
Diagnosztika
A nők HPV-gyanújának diagnosztikai intézkedései az elváltozás típusától és a kóros folyamat lokalizációjától függenek. Tehát a fonalas szemölcsök azonosításához elegendő egy vizsgálat, mások esetében pedig a nők humán papillomavírusának komplex elemzése szükséges DNS-diagnosztikai módszerekkel.
Ha az urogenitális traktust az emberi papillomavírus befolyásolja, nőgyógyászati vizsgálatot végeznek a diagnózis érdekében, valamint:
- kolposzkópia (a hüvely bejáratának, a hüvely falainak és a méhnyak hüvelyi területének vizsgálata kolposzkóppal);
- a nyaki csatornából és a méhnyakból vett kenet citológiai vizsgálata;
- kutatás polimeráz láncreakció módszerével, amely lehetővé teszi a HPV jelenlétének és típusának azonosítását.

Ha egy nő gyanúja merül fel HPV-fertőzésben, kolposzkópia ajánlott a méhnyak állapotának felmérésére
Bizonyos esetekben a bőr neoplazmáit dermatoszkópiával kell azonosítani, az érintett területről származó kaparásokat polimeráz láncreakcióval kell megvizsgálni.
Az emberi papillomavírus által okozott betegségek kezelése nőknél
A humán papillomavírus etiotrop kezelését nem fejlesztették ki, szükség esetén tüneti terápiát alkalmaznak. Az emberi papillomavírus által okozott daganatokat el kell távolítani.
A papillómák, a genitális szemölcsök és a szemölcsök eltávolítását többféle módszerrel hajtják végre, a legnépszerűbb az elektro-roncsolás. Az elektro-roncsolás segítségével mindkét egyedi daganatot eltávolíthatjuk, és kiterjedt érintett területeket érinthetünk. Az elektromos rombolás negatív aspektusai között szerepel az érzéstelenítés szükségessége, valamint a hegesedés veszélye, különösen nagy expozíciós terület esetén.
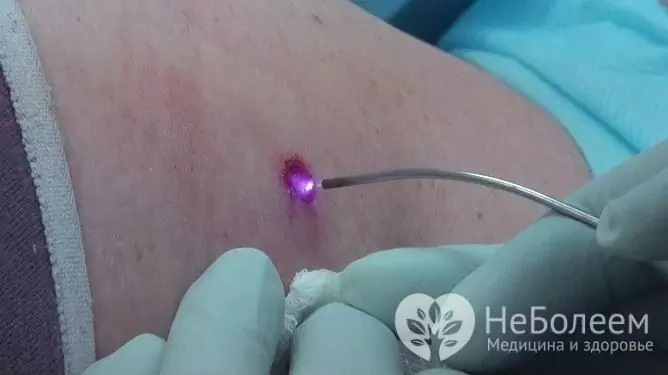
Egy nőnél a HPV által okozott papillómákat, condylomákat, szemölcsöket lézerrel sikeresen eltávolítják
A kriodestrukció módszere, vagyis a szövetek megsemmisítése ultra-alacsony hőmérsékleten, lehetővé teszi a neoplazmák eltávolítását anesztézia és későbbi hegképződés nélkül, de korlátozottan alkalmazható (nehezen elérhető területeken kényelmetlen használni).
A lézerterápia lehetővé teszi a neoplazmák eltávolítását későbbi hegesedés és a környező szövetek sérülése nélkül. Ez a módszer helyi érzéstelenítést igényel.
Ha felmerül egy lehetséges rosszindulatú daganat, a neoplazmát szikével eltávolítják a környező szövetek érintetlen érintésével, majd szövettani vizsgálatra küldik.
Ha a vírust a méhnyak nyálkahártyája károsítja, műtéti kezelésre, lézerre vagy krioterápiára lehet szükség.
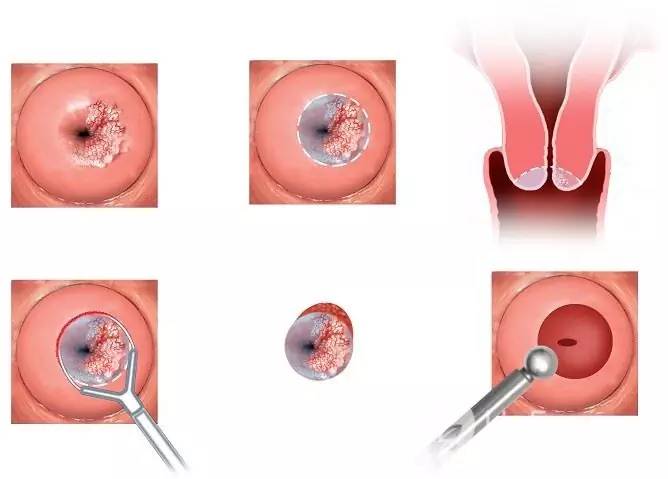
A méhnyak konizíciója egyfajta műtéti kezelés a méhnyak emberi papillomavírussal történő károsodásához
Bármely kezelési módszerrel magas (kb. 30%) a visszaesés kockázata, mivel csak a vírus által okozott daganatot távolítják el, és maga a vírus is a testben marad. Generalizált patológia esetén a szisztémás vírusellenes terápia, immunmodulátorok és vitaminkészítmények alkalmazása megfelelő lehet.
A terhességet tervező nőket és a nemi traktus humán papillomavírusának gyanúja esetén terhes nőket javasoljuk, hogy nőgyógyász ellenőrizze. Mivel a vírusellenes terápia kedvezőtlen hatást gyakorolhat a fejlődő magzatra, és a vírus magzatba való továbbadásának kockázata viszonylag alacsony, a nők humán papillomavírusának kezelése terhesség alatt elhalasztódik a gyermek születéséig.
Lehetséges szövődmények és következmények
A nők emberi papillomavírusával fertőzött daganatok bizonyos esetekben rosszindulatú degenerációra hajlamosak. A papillomavírus egyes típusai hozzájárulnak a nasopharynx, a méhnyak, a vulva és a hüvely karcinóma, a perianális rosszindulatú daganatok kialakulásához.
Előrejelzés
Bizonyos esetekben a bőr és / vagy a nyálkahártyák neoplazmáinak önfelbontása lehetséges, amelyet HPV-fertőzés okoz. A szemölcsök bőrön történő kialakulásával normál immunitású embereknél általában spontán feloldódásuk az esetek mintegy 67% -ában figyelhető meg.
A prognózis általában jó. Kivételt képez az emberi papillomavírus onkogén típusú fertőzése.
Megelőzés
Az onkogén HPV-törzsekkel való fertőzés elsődleges megelőzésének intézkedései közé tartozik a nők oltása, amely a leghatékonyabb a szexuális tevékenység kezdete előtt, ezért 11-13 éves korban ajánlott, de később is elvégezhető (terhesség és szoptatás alatt ellenjavallt).
Ezenkívül a nők HPV-vel történő fertőzésének megelőzése érdekében ajánlott betartani az általános megelőző intézkedéseket:
- a személyes higiénia szabályainak betartása;
- a nemi úton terjedő fertőzések időben történő kezelése;
- a fogamzásgátlás gátló módszereinek használata;
- az alkalmi szex megtagadása;
- a rossz szokások elutasítása;
- a test védekezésének erősítése (megfelelő táplálkozás, jó pihenés, elegendő fizikai aktivitás, friss levegőn tartózkodás stb.);
- a hipotermia elkerülése;
- a stressz és a mentális megterhelés elkerülése.
A cikkhez kapcsolódó YouTube-videó:

Anna Aksenova orvosi újságíró A szerzőről
Oktatás: 2004-2007 "Első Kijevi Orvosi Főiskola" szak "Laboratóriumi diagnosztika".
Az információkat általánosítottuk, és csak tájékoztató jellegűek. A betegség első jeleinél keresse fel orvosát. Az öngyógyítás veszélyes az egészségre!






